La aparición de crecimientos de color carne en forma de cono en la zona genital es motivo de preocupación, lo cual está bastante justificado, ya que la salud de la zona genital es un punto importante para el bienestar físico y moral general de una persona.
Estos crecimientos de verrugas causan malestar, interfieren con la vida sexual normal e incluso pueden causar problemas de salud más graves. Si se daña la integridad de las verrugas, puede ocurrir una infección y la transición a una formación maligna. Por tanto, el deseo de deshacerse de tales manifestaciones es comprensible y bastante natural.
Razones de la apariencia
La causa de las verrugas del papiloma es el virus del papiloma humano. Este virus contiene un determinado conjunto de ADN que se integra con éxito en las células del cuerpo humano y hace que cambien su ciclo de desarrollo, forma y estructura.

Según la Clasificación Internacional de Enfermedades CIE-10, el virus del papiloma humano está codificado como B97. 7. A las verrugas anogenitales de naturaleza venérea se les asigna el código A63. 0.
Hay muchas cepas diferentes de este virus, cada una de las cuales causa papilomas verrugosos específicos. El tipo de virus determina el curso del proceso patológico, los síntomas, el lugar de manifestación y la gravedad de las complicaciones.
Las cepas se dividen en dos tipos principales:
- cutáneo, con apariencia predominante en la capa dérmica;
- membranas mucosas, que aparecen en el epitelio mucoso de los órganos genitales, cavidad bucal, etc.
Además, los tipos de virus del papiloma se diferencian en oncogénicos, moderadamente oncogénicos y no oncogénicos según el riesgo de degeneración en un proceso oncogénico.
Muy a menudo, en el cuerpo de una persona infectada se encuentran varias cepas diferentes al mismo tiempo.
Rutas de infección y factores de riesgo.
Hay varias formas en que el patógeno puede ingresar al cuerpo:
- "Transmisión vertical.. Se llama así a la transmisión de un agente infeccioso de madre a hijo durante el embarazo. Actualmente se desconoce si la infección se produce en el período prenatal o directamente durante el parto, pero no es deseable realizar una cesárea a una madre que padece el virus del papiloma. La cesárea se elige solo en caso de papilomas sangrantes dentro del canal del parto.
- Viaje sexual.El agente infeccioso puede ingresar al cuerpo durante el sexo vaginal, oral o anal. El patógeno también se transmite a través de la saliva durante los besos. El uso de condón durante las relaciones sexuales no garantiza protección contra el virus, pero reduce la probabilidad de transmisión.
- Manera doméstica.Este mecanismo de transmisión de enfermedades es bastante raro. La infección puede ocurrir a través del contacto con los objetos personales del paciente. Dado que el virus está contenido en la saliva y la orina, es posible infectarse al usar los platos de otra persona, las toallas compartidas, los artículos de higiene personal, en el borde del inodoro o en el baño.
La vía de contagio está determinada principalmente por la edad de la persona: en los recién nacidos, con un alto grado de certeza, se puede establecer que la infección provino de la madre, y en los niños mayores, por contacto y contacto familiar. A partir de los 17 años, en la mayoría de los casos, se produce la transmisión sexual.
Según las estadísticas, el virus del papiloma humano está presente en el cuerpo de más de la mitad de la población sexualmente madura, pero en la mayoría de los casos no se manifiesta de ninguna manera y está presente en forma de portador.
El pico de la enfermedad se produce a una edad temprana, entre los 17 y los 25 años. Esto se debe a la máxima actividad sexual y la alta susceptibilidad del epitelio de los órganos del sistema genitourinario.
Los factores predisponentes que aumentan la probabilidad de padecer la enfermedad son:
- inicio temprano de la actividad sexual;
- cambio frecuente de parejas sexuales;
- edad hasta 25 años;
- contacto sexual con personas que hayan tenido previamente el virus del papiloma humano u otras enfermedades de transmisión sexual;
- el embarazo;
- desequilibrio de la flora intravaginal;
- cualquier enfermedad crónica;
- endometriosis;
- terapia con fármacos citostáticos o glucocorticosteroides;
- sobrepeso;
- alteración de la glándula tiroides y alteración de la producción de insulina;
- hipovitaminosis.
El estrés frecuente y el incumplimiento de los principios de higiene personal aumentan significativamente las posibilidades de que una persona, después de ingresar al cuerpo, la infección entre en la fase activa.
Después de su introducción, el virus se propaga por todo el cuerpo a través del torrente sanguíneo, se adhiere a las células, penetra en su estructura e integra su ADN en el ADN de la célula. Luego, las células afectadas comienzan a crecer y dividirse activamente, lo que provoca la aparición de verrugas.
Formas de desarrollo
Después de ingresar al cuerpo humano, el virus no causa ningún síntoma durante un cierto período de tiempo.
El curso de la enfermedad se produce según el siguiente algoritmo:
- Periodo oculto. Durante esta fase el portador no es consciente de la presencia de un patógeno infeccioso, ya que no hay manifestaciones clínicas. Sin embargo, en esta etapa una persona ya es contagiosa y puede contagiar a su pareja a través del contacto sexual. Este período de latencia puede durar desde 2-3 meses hasta varios años.
- La aparición de la enfermedad se produce cuando el virus se multiplica lo suficiente en el organismo o cuando los mecanismos de protección del sistema inmunológico disminuyen. Durante este período aparecen los primeros síntomas.
- Desarrollo activo con síntomas crecientes.
El curso posterior de los acontecimientos se desarrolla en una de las direcciones:
- autocuración con desaparición completa de las verrugas del papiloma (observadas con mayor frecuencia después del final del embarazo);
- curso lento y falta de crecimiento de los crecimientos de la piel;
- dinámica activa de papilomas con aumento de forma, tamaño, número y fusión de grupos estrechamente localizados;
- degeneración de crecimientos benignos en malignos.
tipos de verrugas
Existen varios tipos convencionales de papilomas condilomáticos:
- exofítico- sobresaliendo por encima de la superficie de la piel o de la mucosa con crecimiento preferencial hacia el exterior;
- endofítico- con un crecimiento predominante en las estructuras de la piel, por lo que no es muy evidente en el examen visual;
- Educación Buschke-Levenshtein- caracterizado por tasas de crecimiento rápidas, gran tamaño y recaídas frecuentes después de un tratamiento. Con esta forma, se produce tanto crecimiento externo como daño a las capas internas profundas del tejido.
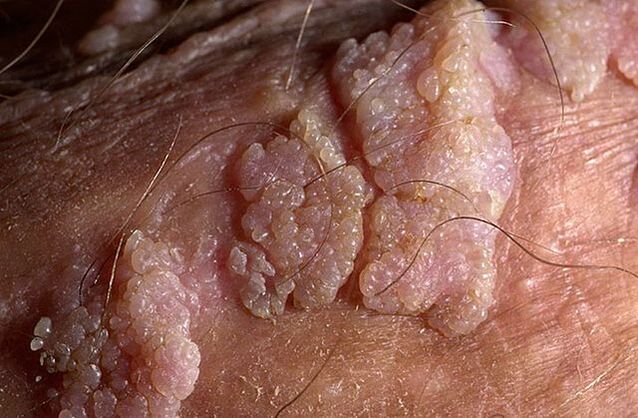
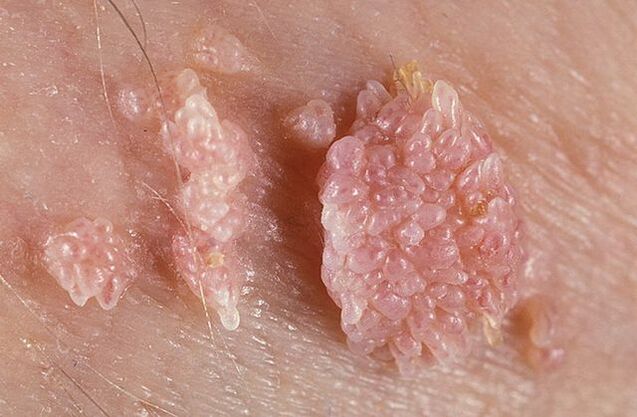
Las verrugas genitales pueden tener una base delgada o ancha. Si el tallo es delgado, la punta puede ser afilada o tener forma de maza. Los papilomas de base ancha son bastante raros. El color de todos estos crecimientos se acerca al color de la piel: desde la carne hasta el rosa. La superficie puede ser blanda o estar cubierta con una capa de queratina.
Las verrugas pueden aparecer solas o en grupos en forma de bultos. En ocasiones estos múltiples grupos alcanzan tamaños de 1, 5 cm y cuando se unen varios grupos aparecen formaciones que recuerdan a inflorescencias de coliflor o a la cresta de un gallo. Estos crecimientos facilitan la identificación de la enfermedad durante el examen.
Los crecimientos únicos no suelen causar tantas molestias como los de gran tamaño. En casos raros se rompen y sangran ligeramente.
Las formaciones grandes son más problemáticas: pueden mojarse, sangrar y empeorar debido a una infección secundaria que se arraiga en las zonas afectadas.
Síntomas
Los primeros síntomas aparecen una vez finalizado el período de latencia, que en el caso más corto dura varias semanas.
La aparición de verrugas se produce de la siguiente manera:
- aparece un ligero enrojecimiento en la piel, que comienza a picar;
- aparece una erupción en la piel o la superficie de las mucosas en forma de ampollas o pequeños bultos;
- los tubérculos aumentan gradualmente hasta 1-1, 5 centímetros de longitud;
- Aparecen nuevas erupciones cerca, que también se convierten en pápulas verrugosas.
La localización depende de la cepa específica y del lugar de entrada del patógeno al cuerpo:
- genitales externos;
- área anal (papilomas anogenitales);
- dentro de la uretra;
- en el cuello uterino;
- en el epitelio de la boca (en las superficies bucales, en la lengua y en el interior de los labios).
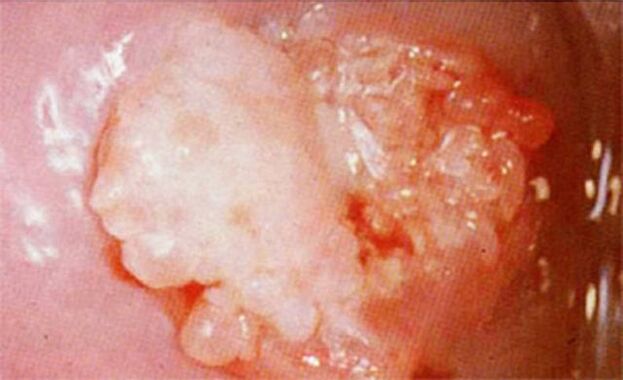
El cuadro clínico puede diferir en cada caso concreto dependiendo del estado de salud de la persona. En el caso de las verrugas pequeñas, es posible que no se observen otros síntomas.
Con un curso más severo, se observan los siguientes síntomas acompañantes:
- picazón o ardor en el sitio de la erupción;
- sensación de un objeto extraño en la zona perineal;
- humedad en la zona de las neoplasias;
- olor desagradable del área donde se encuentran las verrugas.
Con actividad física, caminatas o carreras largas, todos los síntomas enumerados anteriormente se intensifican.
En los casos más graves se observa fatiga, debilidad, signos de intoxicación, dolor de cabeza prolongado, fiebre y fiebre alta.
En hombres y mujeres, los síntomas tienen algunas diferencias. Esto se debe a diferencias anatómicas y características del comportamiento sexual.
Manifestaciones en hombres.
Las verrugas en los hombres afectan con mayor frecuencia el escroto, la ingle, el pubis y varias partes estructurales del pene: cabeza, cuerpo, frenillo y prepucio, surco coronario. Cuando se ubican cerca de la uretra, los papilomas adquieren un color rojo pronunciado y esta ubicación a menudo causa bifurcación o salpicaduras del flujo al orinar.
Si la erupción se encuentra en la salida del ano, puede producirse un dolor intenso al defecar y puede haber sangre en las heces. Por este motivo, suele aparecer un miedo reflejo a defecar, lo que provoca estreñimiento periódico y en ocasiones hemorroides.
A menudo se siente un dolor vago en la parte inferior del abdomen; durante las relaciones sexuales se siente una sensación de ardor y dolor, así como al orinar.
La presencia prolongada de la infección reduce la inmunidad humana, haciéndola más vulnerable a enfermedades respiratorias, que son más difíciles de tratar de lo habitual.
Manifestaciones en mujeres.
Los lugares más comunes donde se desarrollan los papilomas en las mujeres son las zonas perianales, donde la humedad y la temperatura aumentan constantemente: el epitelio del clítoris, los labios, la salida vaginal y la abertura uretral. Si se produce una infección durante el sexo anal, es posible que se concentre un anillo de crecimientos alrededor del ano.
Los crecimientos grandes a menudo se infectan secundariamente, provocando un olor fuerte, sangrado, úlceras y dolor intenso al tacto. Al caminar se observa irritación y fuertes molestias.
En el 50% de las mujeres se forman elementos blanquecinos en el cuello uterino, que se detectan durante una colposcopia de rutina, antes de la cual se tratan con un desinfectante ácido que puede realzar el color blanco de las verrugas.
En algunos casos, todos los crecimientos se localizan en la membrana mucosa de los órganos genitales internos de la mujer, por lo que ella no los nota hasta la visita programada al ginecólogo. Esta es a menudo la razón por la que se inicia el tratamiento más tarde que los hombres.
A menudo las mujeres se sienten avergonzadas debido a la presencia de formaciones en lugares íntimos, lo que las obliga a abandonar las relaciones sexuales.
En raras ocasiones, los papilomas aparecen en la boca y, en casos extremadamente raros, en el pubis, los muslos, el cuello o la cara.
Características de la condilomatosis durante el embarazo.
Si se ha tratado la condilomatosis, no se debe planificar el embarazo antes de unos meses. El período de abstinencia del embarazo se prolonga si la mujer toma medicamentos antivirales durante el tratamiento. Después de un tratamiento exitoso y un intervalo mantenido, puede quedar embarazada de manera segura.
Si la enfermedad se descubre ya durante el embarazo, se recomienda esperar el tratamiento hasta que todos los órganos del bebé ya se hayan formado. El tratamiento después de 28 semanas no causa anomalías en el desarrollo del feto.
Las razones por las que aparecen las verrugas condilomatosas en mujeres embarazadas incluyen una disminución estándar de la inmunidad con un mayor estrés en el cuerpo y fluctuaciones hormonales significativas.

Si los papilomas se encuentran en las partes externas de los órganos genitales o en la zona perianal y no causan molestias, la cuestión del tratamiento puede posponerse hasta el nacimiento del bebé. Pero en caso de crecimiento rápido, aumento de tamaño y dolor intenso en los crecimientos, debe consultar inmediatamente a un médico. En ocasiones, con una alta tasa de progresión de las formaciones, se observa su aflojamiento, lo que puede provocar una rotura vaginal.
Esta enfermedad, por regla general, no afecta la formación del feto, pero su efecto se extiende al estado de la madre y al proceso del parto. Si hay otras infecciones presentes, a menudo existe el riesgo de prematuridad.
Cuando las verrugas se dañan durante el paso del feto a través del canal del parto, esto a menudo conduce a una infección del bebé y a verrugas laríngeas en el período neonatal o torácico. Por tanto, la presencia de papilomas importantes en el canal del parto es una indicación directa de cesárea.
Si es necesario, el crecimiento se elimina durante el embarazo, después de lo cual el tejido se envía para un examen histológico para verificar su naturaleza benigna.
El uso de métodos de medicina tradicional para eliminar las verrugas durante el embarazo es inaceptable, ya que esto no solo puede no tener un resultado positivo, sino que también puede provocar la degeneración de células benignas en células malignas.
Las formaciones que no causaron molestias durante el embarazo a menudo desaparecen por sí solas sin tratamiento unos meses después del parto, cuando el equilibrio hormonal de la mujer se normaliza.
Diagnóstico
Si un paciente nota síntomas que recuerdan al virus del papiloma humano, debe consultar a un ginecólogo, urólogo o venereólogo.
En primer lugar, el especialista realiza una encuesta para aclarar los siguientes puntos:
- tiempo para que el paciente detecte los primeros síntomas;
- causas probables de infección;
- dinámica y desarrollo de la enfermedad hasta que consulte a un médico.
A continuación se realiza un examen clínico, durante el cual el especialista determina la ubicación, intensidad, tamaño y estado de los crecimientos. Para las mujeres, se realiza una colposcopia adicional (examen de los órganos genitales individuales con aumento) o una colposcopia extendida (un procedimiento similar que utiliza una solución de ácido acético).
Para un diagnóstico más preciso, el médico prescribe las siguientes pruebas adicionales:
- Diagnóstico por PCR, le permite detectar el patógeno en raspados del epitelio de las áreas afectadas y determinar su cantidad (también le permite determinar la cepa del virus);
- anoscopia- inspección visual del área cercana al ano con aumento;
- citología e histologíafragmentos de formaciones para identificar células o tejidos atípicos;
- biopsia de los crecimientosde tejidos epiteliales para el estudio microscópico de la estructura tisular;
- detección de título de anticuerposa este virus;
- babeardel canal cervical y del cuello uterino para oncocitología microscópica.
Si es necesario, se programan consultas con un dermatólogo o proctólogo. Si el diagnóstico se realiza en una mujer embarazada, es necesario contactar a un obstetra-ginecólogo.
Después de recibir todos los datos necesarios, el especialista puede seleccionar tácticas individuales de terapia y alivio completo de la enfermedad.
Tratamiento
A menudo, con condilomatosis, las personas evitan acudir a instituciones médicas y eligen la terapia ellos mismos, prefiriendo medicamentos locales que pueden eliminar las manifestaciones visibles, pero no curar el cuerpo de la infección, transfiriéndola a una etapa latente. Este tipo de tratamiento casi siempre conduce a una recaída. Por tanto, para una cura definitiva se necesita un enfoque integrado, que sólo puede ser determinado por un especialista.
El tratamiento se lleva a cabo en las siguientes áreas:
- eliminación de crecimientos;
- luchar contra el virus;
- fortalecer la inmunidad del paciente.
Todos los métodos utilizados para combatir las verrugas genitales se dividen en radicales y medicinales.
Métodos radicales
Dichos métodos se eligen si es necesario eliminar urgentemente manifestaciones externas o cuando las verrugas se localizan en el cuello uterino en las mujeres.
Se utilizan los siguientes métodos para la eliminación:
- Escisión quirúrgicaformaciones utilizando un bisturí bajo anestesia local o general. El sitio del corte se sutura con hilo quirúrgico. A pesar de que este método se considera clásico, a menudo causa sangrado postoperatorio y rehabilitación a largo plazo en el hospital, por lo que últimamente la extirpación quirúrgica se utiliza cada vez menos.
- Criodestrucción con nitrógeno líquido.Este método es relativamente económico y seguro y no requiere anestesia ni anestesia. Después de la congelación, la proteína de las formaciones se destruye, los nódulos se secan y se caen. Después de unas semanas, no quedan cicatrices ni cicatrices en el lugar del tratamiento.
- Eliminación con láser.A pesar de su seguridad y alta eficiencia, el método requiere anestesia y se caracteriza por un alto costo, por lo que se prescribe si no es posible utilizar otros métodos. Cuando se expone a un rayo láser, se destruye la estructura del tallo de crecimiento. Después de la cauterización, el condiloma queda privado de nutrición, lo que en pocos días provoca su necrosis y la desaparición de la costra. A menudo quedan cicatrices después de la eliminación con láser.
- Electrocoagulación.El método es cómodo, pero muy doloroso, por lo que requiere anestesia local. Los crecimientos genitales están expuestos a altas temperaturas, durante las cuales se cauterizan los papilomas. Las costras se caen solas al cabo de unos días dejando cicatrices.
- Radiocirugía.Actualmente, este es el método más tecnológico, rápido y eficaz, lo que determina su elevado coste. Utilizando ondas de radio de alta frecuencia, las verrugas genitales se eliminan sin dolor en 15 a 30 minutos. Después de dicha eliminación, no se produce sangrado, la curación se produce en un día y después de lo cual no quedan marcas en la piel.
- Destrucción por productos químicos.Esta técnica sólo es adecuada para formaciones pequeñas, sin múltiples fusiones. Se utilizan sustancias fuertes especiales que provocan la muerte de las células en crecimiento. Estos productos se basan en ácidos o álcalis altamente concentrados que provocan quemaduras químicas locales.
Si nos limitamos únicamente a los métodos radicales para combatir la condilomatosis, la reaparición de las verrugas se produce en uno de cada tres casos.
Terapia farmacológica
Un enfoque integrado implica eliminar las formaciones benignas, eliminar el virus del cuerpo y mejorar el estado inmunológico. Por tanto, el tratamiento farmacológico incluye el uso de tales fármacos:
- Productos farmaceuticospara la necrosis de las verrugas, aceptable para uso doméstico. Durante varios días, este producto debe aplicarse puntualmente sobre las verrugas. Si el medicamento entra en contacto con tejido sano cerca del crecimiento, se formará una quemadura química profunda, por lo que debe aplicar el medicamento con mucho cuidado. Después de las aplicaciones diarias, tómate un breve descanso de varios días. Si el brote no cae, se repite el curso. Los productos farmacéuticos que causan necrosis de los crecimientos incluyen soluciones y ungüentos.
- Agentes antivirales.Pueden ser de uso local o sistémico.
- Inmunomoduladorespara mejorar la inmunidad.
Además, para mejorar las defensas del organismo se prescribe la ingesta sistemática de complejos multivitamínicos, una dieta especial y un estilo de vida saludable.
La inmunidad a la condilomatosis no se desarrolla después del tratamiento, por lo que es posible una reinfección a partir de una pareja sexual anterior.
Posibles complicaciones
Si no se trata durante mucho tiempo, la condilomatosis provoca las siguientes complicaciones:
- La adhesión de una infección bacteriana a los papilomas condilomatosos dañados, que provoca formaciones purulentas, balanopostitis y ulceraciones en la zona perianal.
- Cuando crecen crecimientos en la uretra, se puede desarrollar uretritis viral-bacteriana, lo que provoca problemas para orinar, retención de orina en el cuerpo e infecciones del tracto urinario.
- Cuando se localizan grandes formaciones en el ano, se produce sangrado hemorroidal y paraproctitis.
- Las verrugas genitales pueden afectar la vida sexual de una persona, provocando que rechace las relaciones sexuales. Todo esto conduce a menudo a depresión y problemas psicológicos.
- Las mujeres pueden desarrollar erosión cervical y displasia.
- El mayor peligro es el riesgo de degeneración de tumores benignos en cáncer (cáncer de cabeza de pene o de cuello uterino).
Medidas preventivas
La prevención de la condilomatosis se divide en específica y general.
Las medidas preventivas específicas incluyen la vacunación con una nueva vacuna tetravalente. Estas vacunas no funcionan contra todas las cepas del virus del papiloma humano, pero combaten con éxito las más peligrosas, que causan cáncer de cuello uterino. La vacunación se realiza a partir de los 11 años y se repite tres veces.
La prevención no específica es similar a las medidas inherentes a muchas enfermedades de transmisión sexual:
- uso de anticonceptivos de barrera;
- higiene personal al nivel apropiado;
- pareja sexual habitual;
- examen periódico por parte de un ginecólogo o andrólogo;
- tratamiento oportuno de enfermedades de los órganos pélvicos;
- dejar el alcohol y fumar.
Además, es necesario evitar el estrés, el cansancio físico, la hipotermia y todos los factores que debilitan el sistema inmunológico. Una dieta saludable, una mejor salud y un sueño adecuado ayudarán a prevenir la aparición de verrugas genitales.













































































